introducere
infarctele cerebeloase reprezintă între 1, 5% și 3% din toate accidentele ischemice.1-3 manifestările lor clinice sunt foarte diverse și adesea nespecifice, ceea ce înseamnă că această entitate este adesea confundată cu alte afecțiuni mai benigne.2,3
în prezent, datorită scanărilor cerebrale RMN, putem identifica mai precis teritoriul afectat și putem detecta alte leziuni asociate. Vârsta medie la care apar infarctele cerebeloase este de aproximativ 65 de ani., Două treimi dintre pacienții cu această afecțiune sunt bărbați.3
literatura conține numeroase studii de infarct cerebelos în anumite teritorii, 5-12 și altele scrise dintr-un punct de vedere mai global.1,3,4,13-17
obiectivul nostru este de a analiza epidemiologia, factorii etiologici, complicațiile și starea funcțională la pacienții cu infarct cerebelos la momentul externării. Vom examina, de asemenea, relația dintre acești factori și teritoriul vascular afectat.,
pacienți și metode
am efectuat o analiză retrospectivă a celor 2480 de pacienți internați în secția noastră de neurologie cu un diagnostic de accident vascular cerebral ischemic pe o perioadă de 5 ani (martie 2005-martie 2010). În cadrul acestui grup de pacienți, am selectat și analizat 124 pacienți (5%) cu diagnostic radiologic de infarct cerebelos acut, cu sau fără implicarea altor teritorii vasculare ale sistemului nervos central. Diagnosticul radiologic a fost efectuat utilizând tomografie computerizată (CT) și/sau RMN cerebral în timpul spitalizării.,
Pacienții au fost grupate în funcție de teritoriul afectat, folosind Amarenco e Diagrams14: superioară artera cerebeloasa (SCA), partea anterioară a arterei cerebeloase inferioare (AICA), posterior arterei cerebeloase inferioare (PICA), mai mult de un afectate teritoriu (CA+) și afectare simultană a supratentoriale teritorii (ST) (Fig. 1).
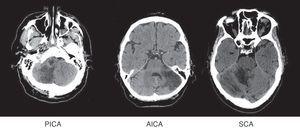
Brain CT: Exemple de infarcte cerebeloase din fiecare teritoriu.
Mic vas de infarcte și limita zonei de infarctizare nu au fost luate în considerare.
Am înregistrat următoarele epidemiologice variabile de la fiecare pacient: sex, vârstă, prezența factorilor de risc cardiovascular (fumat, hipertensiune arterială, diabet zaharat, dislipidemie, prezența de cardioembolism) și etiologie (TOAST criteria18). Am înregistrat rata de incidență a complicațiilor, cum ar fi hidrocefalia, inclusiv data apariției sau debutului transformării hemoragice., Prognosticul a fost, de asemenea, evaluat prin analiza statusului inițial și a statusului de descărcare utilizând scala Rankin modificată (mRS). Sechelele neurologice au fost măsurate pe scara NIHSS.
pacienții cu o valoare inițială a mRS de 4 sau 5 au fost excluși deoarece starea lor funcțională le-a limitat capacitatea de a fi evaluați și tratați.etiologia a fost determinată prin intermediul unui studiu vascular (studiul Doppler echo al trunchiurilor supra-aortice și angiografia CT sau angiografia MR a cercului Willis) și ecocardiograma transtoracică. Pacienții au fost monitorizați telemetric în timpul șederii lor într-o unitate de AVC., Acolo unde este necesar, studiul a fost extins pentru a include ecocardiograma transoesofagiană și ecografia Doppler transcraniană (TCD) cu contrast salin pentru a evalua șuntul de la dreapta la stânga.am verificat hidrocefalia și / sau transformarea hemoragică efectuând studii neuroimagistice secvențiale la pacienți a căror stare clinică s-a agravat în timpul spitalizării.examinările neurologice pentru calcularea scorurilor mRS și NIHSS la internare și externare au fost efectuate de neurologi în unitatea noastră de AVC.,aceste variabile au fost studiate folosind software-ul statistic StatView, care a efectuat analize univariate și multivariate cu un nivel de semnificație α=0.05.
rezultate
am colectat date de la 124 de pacienți consecutivi cu un raport bărbat/femeie de 2, 2:1. Vârsta medie la momentul diagnosticării a fost de 65,25±14,9 ani, fără diferențe semnificative între sexe.în ceea ce privește factorii de risc cardiovascular, puțin mai mult de jumătate dintre pacienți au avut antecedente de hipertensiune arterială și consum de tutun. Aproximativ o treime din cazuri au avut dislipidemie și un sfert au avut diabet de tip 1 sau 2., Cardioembolismul a fost observat la 43 de pacienți (34, 7%); majoritatea au avut fibrilație atrială, iar foramen ovale patent (PFO) a fost descoperit la 6 dintre ei (Tabelul 1).
| n | % | |
| Sex | ||
| Male | 85 | 68.5 |
| Female | 39 | 31.5 |
| Mean age±SD (years) | 65.2±14.9 (range, 26–90) | |
| Cardiovascular risk factors | ||
| HBP | 69 | 55.,6 |
| Smoking | 65 | 52.4 |
| DLP | 46 | 37 |
| DM type 1 or 2 | 31 | 25 |
| Cardiac embolic disease | 43 | 34.,7 |
| Atrial fibrillation | 31 | |
| PFO | 6 | |
| Myocardiopathy with EF30% | 2 | |
| Other | 4 | |
n: number of patients; PFO: patent foramen ovale; EF: ejection fraction.
The most frequent initial clinical manifestations were feeling of instability and/or changes in gait (71%), vomiting (36.,3%), dizartrie (33,9%) și cefalee (25%). Într-o măsură mai mică, în ordinea frecvenței, pacienții au prezentat, de asemenea, tulburări nervoase craniene, deficite motorii sau senzoriale, nivel modificat de conștiență și dureri cervicale.
scorul mediu pe NIHSS la debut a fost de 3, 3. În special, 96 de pacienți (77.4%) au avut un scor NIHSS ≤3 și doar 3 pacienți au avut NIHSS>25.diagnosticul a fost efectuat prin imagistica MR la 93 de pacienți (75%) și prin CT la restul de 31 (25%). Timpul mediu pentru stabilirea unui diagnostic corect a fost de 41 de ore (interval, 1 oră până la 3 săptămâni).,diagnosticul a fost stabilit suficient de devreme pentru a permite utilizarea trombolizei la 27 de pacienți (21, 8%). Cu toate acestea, tromboliza intravenoasă a fost efectuată numai la 6 pacienți (5% din total). Criteriile de excludere au fost următoarele: scor NIHSS scăzut (≤3), 10 pacienți; comă, 2; semne de ameliorare, 2; infarct extins demonstrat prin CT cerebral, 2; și în 1 caz fiecare, trombocitopenie severă, tratamente anticoagulante, sindrom coronarian acut, intervenții chirurgicale majore recente și hipertensiune arterială necontrolată.diagnosticul inițial a fost eronat la 35 de pacienți (28, 2%)., Starea a fost considerată pentru prima dată a fi vertij pozițional benign la 20 de pacienți. Alte diagnostice propuse au inclus crize hipertensive, infecții (respiratorii, urinare, gastrointestinale, de origine necunoscută); metastaze cerebrale, encefalopatie, sincopă și episod vasovagal. Restul de 62 de pacienți (50%) au fost diagnosticați corect, dar diagnosticul nu a fost efectuat în fereastra de timp a trombolizei.odată diagnosticat, toți pacienții au fost internați în unitatea de AVC.afectarea bilaterală a aceluiași teritoriu a fost prezentă la 7 pacienți (PICA în 4, SCA în 3)., Spre deosebire de alte studii, cele de mai sus nu au fost considerate un grup separat în scopul calculelor noastre.În ceea ce privește etiologia, am găsit 41 de accidente vasculare cerebrale cardioembolice (33%), inclusiv pacienți cu PFO și fără alte cauze de accident vascular cerebral; 40 de accidente vasculare cerebrale aterotrombotice (32,2%); și 37 de origine nedeterminată (29,8%). Dintre acestea din urmă, 21 au fost de etiologie necunoscută, 12 au corespuns studiilor incomplete, iar 4 au avut cauze duble. În cele din urmă, accidentele vasculare cerebrale la 6 pacienți (4, 8%) au fost cauzate de evenimente neobișnuite –în special disecția arterială– într-o arteră vertebrală și/sau PICA.,un studiu vascular cu angiografie CT și / sau angiografie MR a fost efectuat la 106 pacienți (85, 5%). Aterotrombotice etiologie a fost determinată în 40 de cazuri menționate mai sus pe baza următoarelor constatări: ocluzia sau stenoza >50% în sistemul vertebro artere în 26 de persoane și stenoza ≤50% secundar pentru trombocite. Nu au fost găsite alte mecanisme în celelalte 14 cazuri.când examinăm separat Teritoriile afectate, constatăm că etiologia aterotrombotică este predominantă cu infarctul PICA (P=.,02), iar etiologia cardioembolică este predominantă cu afectarea simultană a teritoriilor supratentoriale (P=.04). Nu există diferențe semnificative în teritoriu pentru celelalte etiologii (Tabelul 2).cincisprezece pacienți au prezentat hidrocefalie (12, 1% din total). Această complicație a fost identificată prin CT cerebral efectuat din cauza stării clinice înrăutățite. Acești pacienți au fost examinați de secția de neurochirurgie și toți au fost dotați cu o scurgere ventriculară externă temporară. Acest grup a cuprins 12 pacienți cu infarct PICA, 1 cu infarct SCA și 2 cu CA+ (P=.02).,numărul mediu de zile între evenimentul vascular și apariția hidrocefaliei, înțeles ca debut al simptomelor, a fost de 2, 9 (interval, 1-6). Dintre cei 15 pacienți cu hidrocefalie, 2 au murit.transformarea hemoragică a apărut, de asemenea, la 29 de pacienți (23, 4%). Dintre cei 29, 19 au fost în grupul PICA, 4 în grupul CA+, 1 în grupul SCA și 1 în grupul AICA (acesta din urmă a fost singurul pacient care a luat anticoagulante orale ca tratament inițial) (Fig. 2).
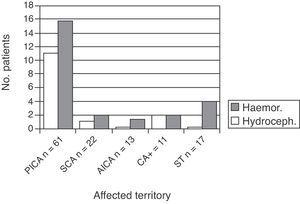
pacienți cu infarct cerebelos și complicații în timpul spitalizării: defalcare pe teritoriul afectat.
doar 2 persoane au prezentat manifestări clinice, ambele au scăzut nivelul de conștiență; 4 cazuri au fost detectate de Departamentul de urgență în CT inițial. Restul (72, 4%) au fost asimptomatice, iar boala a fost detectată prin scanări CT sau MR de rutină. Nu am clasificat pacienții după volumul sângerării sau dacă a fost sau nu prezentă invazia ventriculară., În ceea ce privește etiologia de bază, au existat 12 cazuri de accident vascular cerebral cardioembolic (41,4%), 10 cazuri din cauze nedeterminate (34,5%) și 7 din cauza aterotrombozei (24,1%).în cele din urmă, am evaluat gradul de dependență de descărcarea de gestiune. Pacienții au fost clasificați în funcție de scorurile lor pe mRS ca fiind capabili să desfășoare activități de zi cu zi (mRS=0-2) sau dependenți funcțional (mRS=3-5).
La externare, 41,9% din pacienți au fost dependent funcțional (doar 4,5% reținute lor de bază scorul Rankin); 4 pacienți au murit, în timp ce în spital. NIHSS a fost ≤5 din 115 pacienți (92.,7%) la externare.pacienții cu mai mult de un teritoriu cerebelos afectat sau afectarea simultană a teritoriului supratentorial au avut un prognostic funcțional mai slab (mRS de 3-5 la 64%) decât pacienții cu un singur teritoriu cerebelos afectat. Acest lucru a fost valabil pentru teritoriile PICA, SCA și AICA (mRS de 3-5 în 31% -36%, P=.05) (Fig. 3, stânga).

dacă pacienții cu infarct de trunchi cerebral sunt plasați într-o categorie separată, aceștia reprezintă 3 din cele 4 decese totale. De asemenea, 48% dintre acești pacienți au avut o mRS de 3-5 la externare; 40% au avut o mRS ≤2.la trei luni după ce a suferit un accident vascular cerebral, 115 pacienți erau încă monitorizați (4 au decedat în timpul fazei acute și 5 au fost pierduți din urmărire). În acest timp, 6 pacienți au decedat (3 accident vascular cerebral, 1 din cauze nedeterminate, 1 din cauza infecției respiratorii și 1 din cauza cancerului pulmonar). Dintre pacienții rămași, 32 (25.,8% din seria inițială) a rămas dependentă funcțional.diferențele legate de teritoriul afectat au fost și mai accentuate la 3 luni de urmărire; afectarea mai multor Teritorii a fost asociată cu o dependență funcțională crescută (P=.03 (Fig. 3, dreapta)).durata medie de spitalizare (Sm) a fost de 14, 2 zile (interval, 3-74). Sm pentru pacienții cu complicații a fost mai lungă decât pentru pacienții care nu au prezentat hidrocefalie sau transformare hemoragică (20, 7 față de 11, 7 zile).infarctele cerebeloase afectează mai mulți bărbați decât femei, ceea ce este valabil în cazul accidentelor ischemice în general., Datele noastre privind vârsta de debut și raportul bărbați / femei sunt similare cu cele publicate în alte studii.1,3,4,13
tratamentul trombolitic a fost furnizat la mai puțin de o pătrime din totalul pacientului. Pe de o parte,lipsa specificității simptomelor clinice înseamnă că uneori sunt luate în considerare diagnostice greșite2 și, de asemenea, determină pacienții să vină la spital prea târziu (în medie, mai mult de o zi și jumătate târziu în grupul nostru). Pe de altă parte, chiar și atunci când pacienții vizitează în fereastra de timp, tratamentul este adesea eliminat din cauza NIHSS fiind prea scăzut.,rezultatele noastre, spre deosebire de cele din alte studii,1,13,14 au arătat o predominanță a infarctelor teritoriului PICA (prezente la aproape jumătate din toți pacienții). Este posibil ca apariția RMN-ului cerebral să ușureze identificarea exactă a teritoriilor afectate, ceea ce ar explica diferența de proporție.de asemenea, am identificat diferite etiologii predominante pentru evenimentele din fiecare teritoriu. Infarctele PICA au fost în general cauzate de aterotromboză; nu a existat o singură etiologie predominantă pentru infarctele SCA și AICA.,după cum era de așteptat, boala cardioembolică a fost cea mai frecventă etiologie la pacienții cu afectare simultană a mai multor teritorii.rata complicațiilor și timpul de apariție sunt similare cu cele raportate în literatura de specialitate.1,3,4,16 majoritatea cazurilor de hidrocefalie au apărut între 48 și 72 de ore de la debutul AVC; niciunul nu s-a prezentat mai târziu de ziua 6 de după AVC. Monitorizarea într-o unitate de AVC este, prin urmare, deosebit de importantă în prima săptămână următoare evenimentului; după aceea, este opțională.,apariția hidrocefaliei a fost asociată în principal cu infarctele PICA. Patru din cei 15 pacienți aveau insuficiență cerebrală asociată. Toți pacienții au fost evaluați de Departamentul de Neurochirurgie. Consensul general a fost de a utiliza o scurgere ventriculară externă temporară, mai degrabă decât craniectomie decompresivă. Au fost 2 decese și 8 pacienți au fost dependenți funcțional la externare.în cazurile de transformare hemoragică fără hidrocefalie, am folosit doar măsurile de rutină utilizate în unitatea de AVC., Această complicație a apărut în primul rând la pacienții cu infarct PICA și la cei cu insuficiență supratentorială simultană. Nu am găsit nici motive care explică de transformare hemoragică în primul grup; cu toate acestea, riscul acestei complicații este mai mare cu cardioembolic infarcte, cum ar fi cele care afectează cel de-al doilea grup de pacienți.19 în ambele cazuri, complicația nu a fost asociată cu utilizarea medicamentelor antiplachetare sau anticoagulante.
o scală de evaluare funcțională, cum ar fi scara Rankin, este mai potrivită pentru determinarea prognosticului decât o scală neurologică precum NIHSS., Având în vedere simptomele pe care le provoacă un infarct cerebelos, NIHSS nu este la fel de util pentru evaluarea prognosticului pacientului. Aproape toți pacienții noștri au avut scoruri NIHSS scăzute, inclusiv cei cu sechele majore.unii autori au scris că apariția complicațiilor implică un risc crescut de deces.4,13 în cazul nostru, nu au existat diferențe semnificative între grupurile cu complicații și grupurile fără. S-ar putea foarte bine ca utilizarea metodelor agresive pentru rezolvarea hidrocefaliei și monitorizarea continuă în unitățile de AVC să aibă un impact asupra rezultatelor noastre., Această posibilitate ar trebui confirmată într-un eșantion mai mare de pacienți.între timp, alți autori au observat că prognosticul are mai mult de-a face cu dacă leziunile sunt sau nu bilaterale și mai puțin de-a face cu teritoriul afectat.17 studiul nostru are o prevalență foarte scăzută a leziunilor bilaterale. Cu toate acestea, arată clar că starea pacientului la externare și, mai ales, după 3 luni de urmărire, a fost mai gravă atunci când au fost afectate diferite teritorii decât atunci când infarctul a fost limitat la un singur teritoriu. Prognosticul este, de asemenea, mai sărac atunci când trunchiul cerebral este afectat decât atunci când nu este.,acest studiu are limitările tipice ale unei analize retrospective care examinează mai multe etiologii. Cu toate acestea, a fost efectuat într-un singur centru, ceea ce scade numărul abaterilor de la protocol și asigură o utilizare mai omogenă a tratamentelor și evaluărilor.în concluzie, cel mai frecvent afectat teritoriu a fost PICA, iar cauza predominantă pe acest teritoriu a fost aterotromboza. În schimb, nu am găsit o etiologie predominantă nici pentru infarctele SCA, nici pentru AICA., PICA a fost, de asemenea, Teritoriul cu cel mai mare risc de complicații, majoritatea având loc în prima săptămână. Destul de ciudat, dezvoltarea complicațiilor nu a servit la agravarea prognosticului pacientului; prognosticul depinde în principal de numărul de teritorii afectate și de prezența afectării trunchiului cerebral.
conflicte de interese
autorii nu au conflicte de interese de declarat.




