Introduction
Les infarctus cérébelleux représentent entre 1,5% et 3% de tous les accidents vasculaires cérébraux ischémiques.1-3 leurs manifestations cliniques sont très diverses et souvent non spécifiques, ce qui signifie que cette entité est souvent confondue avec d’autres conditions plus bénignes.2,3
à l’heure actuelle, grâce à L’IRM cérébrale, nous pouvons identifier plus précisément le territoire affecté et détecter d’autres lésions associées. L’âge moyen auquel les infarctus cérébelleux apparaissent est d’environ 65 ans., Les deux tiers des patients atteints de cette maladie sont des hommes.3
la littérature contient de nombreuses études sur les infarctus cérébelleux dans des territoires spécifiques,5-12 et d’autres écrits d’un point de vue plus global.1,3,4,13-17
notre objectif est d’analyser l’épidémiologie, les facteurs étiologiques, les complications et l’état fonctionnel chez les patients atteints d’infarctus cérébelleux au moment de la sortie. Nous examinerons également la relation entre ces facteurs et le territoire vasculaire affecté.,
Patients et méthodes
Nous avons effectué une analyse rétrospective des 2480 patients admis dans notre service de neurologie avec un diagnostic d’AVC ischémique sur une période de 5 ans (mars 2005 à mars 2010). Au sein de ce groupe de patients, nous avons sélectionné et analysé les 124 patients (5%) présentant un diagnostic radiologique d’infarctus cérébelleux aigu, avec ou sans atteinte d’autres territoires vasculaires du système nerveux central. Le diagnostic radiologique a été réalisé par tomodensitométrie (TDM) et/ou IRM cérébrale pendant l’hospitalisation.,
Les Patients ont été regroupés par territoire affecté à L’aide des diagrammes D’Amarenco 14: artère cérébelleuse supérieure (SCA), artère cérébelleuse inférieure antérieure (AICA), artère cérébelleuse inférieure postérieure (PICA), plus d’un territoire affecté (CA+) et affectation simultanée de territoires supratentoriaux (ST) (Fig. 1).
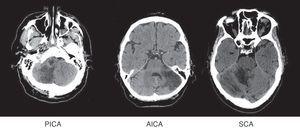
tomodensitométrie cérébrale: exemples d’infarctus cérébelleux de chacun des territoires.
Les infarctus des petits vaisseaux et les infarctus de la zone limite n’ont pas été pris en compte.
Nous avons enregistré les variables épidémiologiques suivantes pour chaque patient: sexe, âge, présence de facteurs de risque cardiovasculaire (tabagisme, hypertension artérielle, diabète sucré, dyslipidémie, présence de cardioembolie) et étiologie (critères TOAST18). Nous avons enregistré le taux d’incidence des complications telles que l’hydrocéphalie, y compris la date d’apparition ou de début de la transformation hémorragique., Le pronostic a également été évalué en analysant l’état initial et l’état de sortie à l’aide de l’échelle de Rankin modifiée (EMR). Les séquelles neurologiques ont été mesurées sur l’échelle NIHSS.
Les Patients ayant une SRM initiale de 4 ou 5 ont été exclus parce que leur état fonctionnel limitait leur capacité à être évalués et traités.
L’étiologie a été déterminée au moyen d’une étude vasculaire (étude echo Doppler des troncs supra-aortiques et angiographie CT ou angiographie MR du cercle de Willis) et d’un échocardiogramme transthoracique. Les Patients ont été suivis par télémétrie pendant leur séjour dans une unité d’AVC., Au besoin, l’étude a été élargie pour inclure l’échocardiogramme transoesophagien et l’échographie Doppler transcrânienne (TCD) avec contraste salin pour évaluer le shunt de droite à gauche.
Nous avons vérifié l’hydrocéphalie et / ou la transformation hémorragique en effectuant des études de neuroimagerie séquentielle sur des patients dont l’état clinique s’est aggravé pendant l’hospitalisation.
des examens neurologiques pour calculer les scores mRS et NIHSS à l’admission et à la sortie ont été effectués par des neurologues de notre unité d’AVC.,
ces variables ont été étudiées à l’aide du logiciel statistique StatView, qui a effectué une analyse univariée et multivariée avec un niveau de Signification de α=0,05.
résultats
Nous avons recueilli des données auprès de 124 patients consécutifs avec un ratio hommes/femmes de 2,2:1. L’âge moyen au moment du diagnostic était de 65,25±14,9 ans, sans différence significative entre les sexes.
en ce qui concerne les facteurs de risque cardiovasculaires, un peu plus de la moitié des patients avaient des antécédents d’hypertension artérielle et de tabagisme. Environ un tiers des cas présentaient une dyslipidémie et un quart un diabète de type 1 ou 2., Une cardioembolie a été observée chez 43 patients (34,7%); la plupart présentaient une fibrillation auriculaire et un foramen ovale (PFO) breveté a été découvert chez 6 d’entre eux (Tableau 1).
données démographiques et présence de facteurs de risque cardiovasculaire / cardioembolie chez 124 patients atteints d’infarctus cérébelleux.,
| n | % | |
| Sex | ||
| Male | 85 | 68.5 |
| Female | 39 | 31.5 |
| Mean age±SD (years) | 65.2±14.9 (range, 26–90) | |
| Cardiovascular risk factors | ||
| HBP | 69 | 55.,6 |
| Smoking | 65 | 52.4 |
| DLP | 46 | 37 |
| DM type 1 or 2 | 31 | 25 |
| Cardiac embolic disease | 43 | 34.,7 |
| Atrial fibrillation | 31 | |
| PFO | 6 | |
| Myocardiopathy with EF30% | 2 | |
| Other | 4 | |
n: number of patients; PFO: patent foramen ovale; EF: ejection fraction.
The most frequent initial clinical manifestations were feeling of instability and/or changes in gait (71%), vomiting (36.,3%), dysarthrie (33,9%) et maux de tête (25%). Dans une moindre mesure, par ordre de fréquence, les patients présentaient également une déficience du nerf crânien, des déficits moteurs ou sensoriels, une altération du niveau de conscience et des douleurs cervicales.
le score moyen sur le SSNA au début était de 3,3. En particulier, 96 patients (77,4%) avaient un score NIHSS ≤3 et seulement 3 patients avaient NIHSS>25.
Le diagnostic a été réalisé par imagerie IRM chez 93 patients (75%) et par tomodensitométrie chez les 31 autres patients (25%). Le temps moyen pour établir un diagnostic correct était de 41heures (intervalle, 1heure à 3 semaines).,
le diagnostic a été établi suffisamment tôt pour permettre l’utilisation de la thrombolyse chez 27 patients (21,8%). Cependant, la thrombolyse intraveineuse n’a été réalisée que chez 6 patients (5% du total). Les critères d’Exclusion étaient les suivants: faible score NIHSS (≤3), 10 patients; coma, 2; signes d’amélioration, 2; infarctus étendu montré par scanner cérébral, 2; et dans 1 cas chacun, thrombocytopénie sévère, traitements anticoagulants, syndrome coronarien aigu, chirurgie majeure récente et hypertension artérielle incontrôlée.
le diagnostic Initial était erroné chez 35 patients (28,2%)., La condition a d’abord été considérée comme un vertige positionnel bénin chez 20 patients. Les autres diagnostics proposés comprenaient une crise hypertensive, des infections (respiratoires, urinaires, gastro-intestinales, d’origine inconnue), des métastases cérébrales, une encéphalopathie, une syncope et un épisode vasovagal. Les 62 patients restants (50%) ont été diagnostiqués correctement, mais le diagnostic n’a pas été effectué dans la fenêtre de temps de thrombolyse.
Une fois diagnostiqués, tous les patients ont été admis à l’unité d’AVC.
une altération bilatérale du même territoire était présente chez 7 patients (PICA chez 4, SCA chez 3)., Contrairement à d’autres études, ceux qui précèdent n’ont pas été considérés comme un groupe distinct aux fins de nos calculs.17
en ce qui concerne l’étiologie, nous avons trouvé 41 accidents vasculaires cérébraux cardioemboliques (33%), y compris des patients avec PFO et aucune autre cause d’accident vasculaire cérébral; 40 accidents vasculaires cérébraux athérothrombotiques (32,2%); et 37 d’origine indéterminée (29,8%). Parmi ces derniers, 21 étaient d’étiologie inconnue, 12 correspondaient à des études incomplètes et 4 avaient des causes doubles. Enfin, les accidents vasculaires cérébraux chez 6 patients (4,8%) ont été causés par des événements inhabituels –en particulier une dissection artérielle– dans une artère vertébrale et/ou le PICA.,
Une étude vasculaire avec Angiographie par tomodensitométrie et/ou Angiographie par IRM a été réalisée chez 106 patients (85,5%). L’étiologie athérothrombotique a été déterminée dans les 40 cas mentionnés ci-dessus sur la base des résultats suivants: occlusion ou sténose >50% dans les artères du système vertébrobasilaire chez 26 individus et sténose ≤50% secondaire aux plaquettes. Aucun autre mécanisme n’a été trouvé dans les 14 autres cas.
en examinant séparément les territoires affectés, nous constatons que l’étiologie athérothrombotique est prédominante avec l’infarctus PICA (P=.,02), et l’étiologie cardioembolique est prédominante avec une altération simultanée des territoires supratentoriaux (P=.04). Il n’y a pas de différences significatives de territoire pour les autres étiologies (Tableau 2).
quinze patients ont présenté une hydrocéphalie (12,1% du total). Cette complication a été identifiée par une tomodensitométrie cérébrale réalisée en raison d’un état clinique aggravé. Ces patients ont été examinés par le service de neurochirurgie, et tous ont été équipés d’un drain ventriculaire externe temporaire. Ce groupe comprenait 12 patients atteints d’infarctus PICA, 1 avec un infarctus SCA et 2 avec CA+ (P=.02).,
le nombre moyen de jours entre l’événement vasculaire et l’apparition de l’hydrocéphalie, compris comme l’apparition des symptômes, était de 2,9 (intervalle, 1-6). Sur les 15 patients atteints d’hydrocéphalie, 2 sont décédés.
une transformation hémorragique est également survenue chez 29 patients (23,4%). Sur les 29, 19 étaient dans le groupe PICA, 4 dans le groupe CA+, 1 dans le groupe SCA et 1 dans le groupe AICA (ce dernier était le seul patient prenant des anticoagulants oraux comme traitement de base) (Fig. 2).
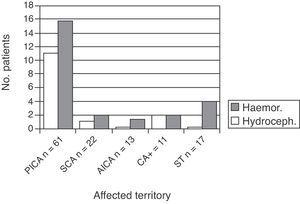
Patients présentant un infarctus cérébelleux et des complications pendant l’hospitalisation: répartition par territoire affecté.
seulement 2 personnes ont présenté des manifestations cliniques, les deux étant une diminution du niveau de conscience; 4 cas ont été détectés par le service d’urgence lors de sa tomodensitométrie initiale. Les autres (72,4%) étaient asymptomatiques et la maladie a été détectée par tomodensitométrie ou IRM de routine. Nous n’avons pas classé les patients en fonction du volume de saignement ou de la présence ou non d’une invasion ventriculaire., En ce qui concerne l’étiologie sous-jacente, il y a eu 12 cas d’AVC cardioembolique (41,4%), 10 cas dus à des causes indéterminées (34,5%) et 7 dus à une athérothrombose (24,1%).
enfin, nous avons évalué le degré de dépendance à la sortie. Les Patients ont été classés en fonction de leurs scores sur le mRS comme étant capables d’exercer des activités de la vie quotidienne (mRS=0-2) ou fonctionnellement dépendants (mRS=3-5).
à la sortie, 41,9% des patients étaient fonctionnellement dépendants (seulement 4,5% ont conservé leur score de Rankin initial); 4 patients sont décédés, tous hospitalisés. NIHSS était ≤5 chez 115 patients (92.,7%) à la sortie.
Les Patients avec plus d’un territoire cérébelleux affecté, ou une altération simultanée du territoire supratentorial, avaient un pronostic fonctionnel moins bon (mRS de 3-5 dans 64%) que les patients avec un seul territoire cérébelleux affecté. Cela était vrai pour les territoires PICA, SCA et AICA (mRS de 3-5 dans 31%-36%, P=.05) (fig. 3, à gauche).

répartition en pourcentages reliant le degré d’incapacité à la sortie (à gauche) et à 3 mois (à droite) avec le territoire touché.
Si les patients avec infarctus du tronc cérébral sont placés dans une catégorie distincte, ils représentent 3 des 4 nombre total de décès. De même, 48% de ces patients avaient un mRS de 3-5 à la sortie; 40% avaient un mRS ≤2.
Trois mois après avoir subi un AVC, 115 patients faisaient toujours l’objet d’un suivi (4 sont décédés pendant la phase aiguë et 5 ont été perdus de vue). Au cours de cette période, 6 patients sont décédés (3 accidents vasculaires cérébraux, 1 de causes indéterminées, 1 d’infection respiratoire et 1 de cancer du poumon). Parmi les patients restants, 32 (25.,8% de la série initiale) est restée fonctionnellement dépendante.
Les différences liées au territoire touché étaient encore plus marquées à 3 mois de suivi; la déficience de plusieurs territoires était associée à une dépendance fonctionnelle accrue (P=.03 (fig. 3, à droite)).
le séjour moyen à l’hôpital (Sm) était de 14,2 jours (intervalle, 3-74). La Sm chez les patients présentant des complications était plus longue que chez les patients n’ayant pas subi d’hydrocéphalie ou de transformation hémorragique (20,7 contre 11,7 jours).
Discussion
Les infarctus cérébelleux touchent plus d’hommes que de femmes, ce qui est vrai pour les accidents vasculaires cérébraux ischémiques en général., Nos données sur l’âge d’apparition et le ratio hommes/femmes sont similaires à celles publiées dans d’autres études.1,3,4,13
un traitement thrombolytique a été administré à moins d’un quart du total des patients. D’une part, le manque de spécificité des symptômes cliniques signifie que les faux diagnostics sont parfois considérés,2 et provoque également les patients viennent à l’hôpital trop tard (en moyenne, plus d’un jour et demi de retard dans notre groupe). D’autre part, même lorsque les patients visitent dans la fenêtre de temps, le traitement est souvent abandonné en raison du NIHS étant trop faible.,
nos résultats, contrairement à ceux d’autres études,1,13,14 ont montré une prédominance des infarctus du territoire PICA (présents chez près de la moitié de tous les patients). Il est possible que l’avènement de l’IRM cérébrale ait facilité l’identification précise des territoires affectés, ce qui expliquerait la différence de proportion.
Nous avons également identifié différentes étiologies prévalentes pour les événements dans chacun des territoires. Les infarctus PICA étaient généralement causés par l’athérothrombose; il n’y avait pas d’étiologie prédominante unique pour les infarctus SCA et AICA.,
comme on pouvait s’y attendre, la maladie cardioembolique était l’étiologie la plus fréquente chez les patients présentant une affectation simultanée de plusieurs territoires.
le taux de complication et le temps d’apparition sont similaires à ceux rapportés par la littérature.1,3,4,16 la plupart des cas d’hydrocéphalie sont apparus entre 48 et 72heures après le début de l’AVC; aucun ne s’est présenté plus tard que le jour 6 suivant l’AVC. La surveillance dans une unité d’AVC est donc particulièrement importante la première semaine suivant l’événement; après cela, elle est facultative.,
l’apparition de l’hydrocéphalie était principalement associée à des infarctus PICA. Quatre des 15 patients présentaient une déficience associée du tronc cérébral. Tous les patients ont été évalués par le service de neurochirurgie. Le consensus général était d’utiliser un drain ventriculaire externe temporaire plutôt qu’une craniectomie décompressive. Il y a eu 2 décès et 8 patients étaient fonctionnellement dépendants à la sortie.
en cas de transformation hémorragique sans hydrocéphalie, nous n’avons utilisé que les mesures de routine utilisées dans l’unité d’AVC., Cette complication est apparue principalement chez les patients atteints d’infarctus PICA et ceux présentant une déficience supratentorielle simultanée. Nous n’avons trouvé aucune raison expliquant la transformation hémorragique dans le premier groupe; cependant, le risque de cette complication est plus élevé avec les infarctus cardioemboliques, comme ceux affectant le deuxième groupe de patients.19 dans les deux cas, la complication n’était pas associée à l’utilisation d’antiplaquettaires ou d’anticoagulants.
Une échelle d’évaluation fonctionnelle telle que L’échelle de Rankin est plus appropriée pour déterminer le pronostic qu’une échelle neurologique comme la NIHS., Compte tenu des symptômes qu’un infarctus cérébelleux provoque, le NIHSS n’est pas aussi utile pour évaluer le pronostic du patient. Presque tous nos patients présentaient de faibles scores NIHS, y compris ceux présentant des séquelles majeures.
Certains auteurs ont écrit que l’apparition de complications implique un risque accru de décès.4,13 dans notre cas, il n’y avait pas de différences significatives entre les groupes avec des complications et les groupes sans. Il se pourrait bien que l’utilisation de méthodes agressives pour résoudre l’hydrocéphalie et la surveillance continue dans les unités d’AVC aient eu un impact sur nos résultats., Cette possibilité devrait être confirmée dans un échantillon de patients plus grand.
pendant ce temps, d’autres auteurs ont observé que le pronostic a plus à voir avec le fait que les lésions sont bilatérales ou non, et moins avec le territoire affecté.17 Notre étude a une très faible prévalence de lésions bilatérales. Cependant, il montre clairement que l’état du patient à la sortie, et surtout, après 3 mois de suivi, était pire lorsque divers territoires étaient affectés que lorsque l’infarctus était limité à un seul territoire. Le pronostic est également plus pauvre lorsque le tronc cérébral est affecté que lorsqu’il ne l’est pas.,
Cette étude présente les limites typiques d’une analyse rétrospective examinant plusieurs étiologies. Cependant, il a été réalisé dans un seul centre, ce qui diminue le nombre d’écarts par rapport au protocole et assure une utilisation plus homogène des traitements et des évaluations.
En conclusion, le territoire le plus souvent touché était le PICA, et la cause prédominante dans ce territoire était l’athérothrombose. En revanche, nous n’avons pas trouvé d’étiologie prédominante pour les infarctus SCA ou AICA., PICA était également le territoire avec le plus grand risque de complications, dont la plupart ont eu lieu au cours de la première semaine. Curieusement, le développement de complications n’a pas servi à aggraver le pronostic du patient; le pronostic dépendait principalement du nombre de territoires affectés et de la présence d’une altération du tronc cérébral.
Conflits d’intérêts
Les auteurs n’ont aucun conflit d’intérêts à déclarer.




